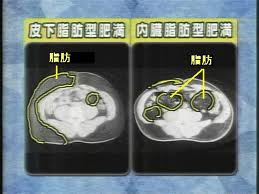
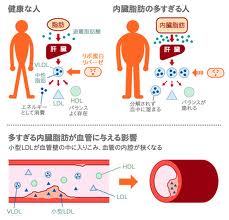
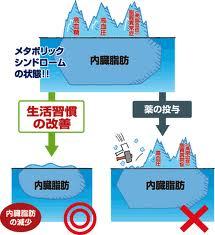
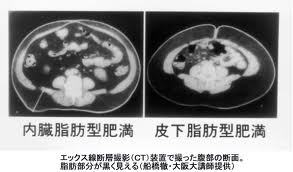
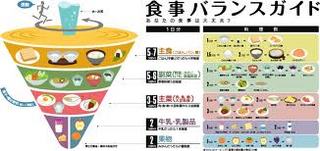
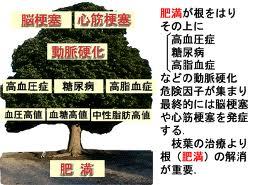
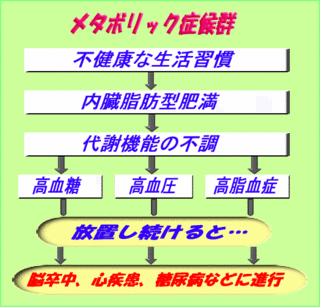
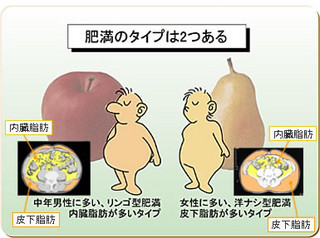
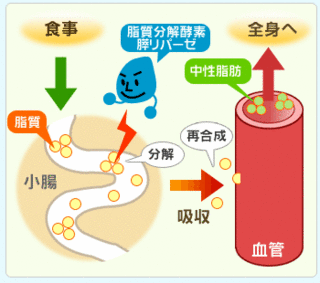
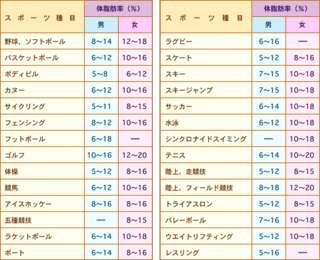
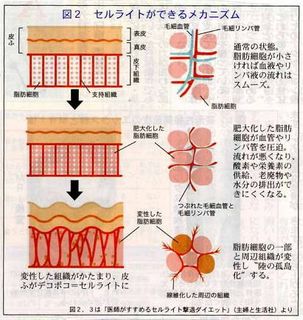
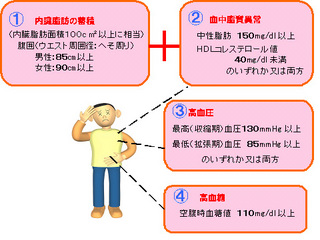
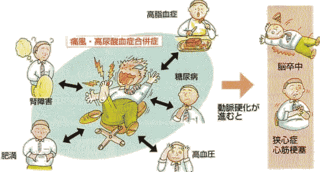
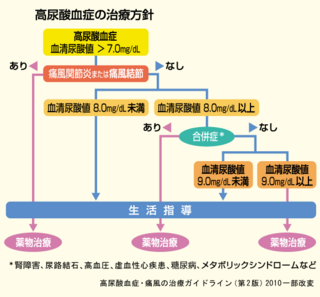
ウエストが基準値以上、そして血圧値・血清脂質・血糖値の内2項目以上に該当する場合、メタボリックシンドロームに該当します。
ウエスト (男性)85センチ以上
(女性)90センチ以上
血圧 (最高血圧)130mmHg以上、又は
(最低血圧)85mmHg以上
血清脂質 (中性脂肪)150mg/dL以上、又は(HDL・善玉コレステロール)40mg/dL未満
血糖 (空腹時血糖)110mg/dL以上
Replace these every slider sentences with your featured post descriptions.Go to Blogger edit html and find these sentences.Now replace these with your own descriptions.

Replace these every slider sentences with your featured post descriptions.Go to Blogger edit html and find these sentences.Now replace these with your own descriptions.

Replace these every slider sentences with your featured post descriptions.Go to Blogger edit html and find these sentences.Now replace these with your own descriptions.